(L28) Простой хронический лишай
Нарушение здоровья, относящееся к группе дерматит и экзема

Город Симферополь еще не подключен к системе СберЗдоровье
Диагноз простой хронический лишай ставится женщинам на 26.92% чаще чем мужчинам
Мужчин имеют диагноз простой хронический лишай
0 (меньше 0.1%)Умерло от этого диагноза.
Женщин имеют диагноз простой хронический лишай
0 (меньше 0.1%)Умерло от этого диагноза.
Группа риска при заболевании простой хронический лишай - мужчины в возрасте 65-69 и женщины в возрасте 60-64



Особенности заболевания простой хронический лишай



Простой хронический лишай - что это значит
Основным патогенетическим фактором является повышенная чувствительность кожи к раздражителям, по-видимому, за счет разрастания нервных окончаний, и предрасположенность к гиперплазии эпидермиса в ответ на механическую травму. В возникновении заболевания важную роль играют функциональные нарушения нервной и эндокринной систем, аллергическое состояние организма, заболевания желудочно-кишечного тракта. Указывают также на наследственную предрасположенность.
Что происходит при заболевании - простой хронический лишай
Патофизиологические процессы, лежащие в основе расстройства, неизвестны, однако могут включать нарушение восприятия и обработки нервной системой ощущения зуда. Кожа, склонная к развитию экзематозных заболеваний (например, атопического дерматита), более склонна к лихенификации.
Клиническая картина
Заболевание начинается с зуда кожи. Симптомы простого хронического лишая локализуются преимущественно на задней и боковой поверхностях шеи, в подколенных и локтевых сгибах, аногенитальной области, на внутренней поверхности бедер, в межъягодичных складках. Но очаги могут появляться и на других участках кожного покрова, в том числе на волосистой части головы. В начале кожа в местах зуда внешне не изменена. Со временем под влиянием расчесов появляются полигональные папулы плотной консистенции, местами покрытые муковидными чешуйками. Папулы сливаются и образуют бляшки овальной или округлой формы, которые имеют цвет от розового до буровато-красного. Кожа утолщается, становится грубой, выражен кожный рисунок (лихенификация). На высоте развития заболевания в очаге различают три зоны. Периферическая, или наружная, зона пигментации окружает очаг поражения в виде пояса и обычно пи наружная, ни внутренняя границы неясны. Средняя, папулезная, зона состоит из узелковых высыпаний бледно-розового, сероватого или желтоватого цвета, величиной от булавочной головки до небольшой чечевицы. Папулы неправильной формы и нерезко ограничены, почти не возвышаются над окружающей кожей. Их поверхность утолщена, гладкая и в результате расчесов часто покрыта кровянистой корочкой. Внутренняя зона характеризуется выраженной инфильтрацией кожи. Нередко эта зона является единственным проявлением в клинической картине болезни.
В практике дерматовенеролога часто встречаются следующие атипичные и редкие разновидности ограниченного нейродермита:
Депигментированный нейродермит. При длительном течении ограниченного нейродермита возникают вторичные гипопигментации (витилигоподобные изменения). Считают, что они появляются в результате расчесов. При этом часто создается впечатление, что имеется сочетание двух процессов - нейродермита и витилиго.
Гипертрофический (бородавчатый) нейродермит. При данной форме на фоне типичной клинической картины ограниченного нейродермита имеются отдельные узелковые и даже узловатые высыпания, весьма сходные с таковыми при узловатой почесухе. Такие очаги возникают преимущественно на внутренних поверхностях бедер, по могут локализоваться и па любых других участках.
В результате сильного зуда кожи головы выпадают волосы, кожа истончается, блестит, но не атрофична, процесс не связан с фолликулярным аппаратом. Такая форма заболевания получила название декальвирующий нейродермит.
Как врач ставит диагноз
Диагноз устанавливается при осмотре. Полностью сформировавшаяся бляшка имеет внешнюю зону, состоящую из дискретных коричневатых папул, и центральной зоны, представленной сливающимися папулами, покрытыми чешуйками. К клинически похожим состояниям относятся микоз гладкой кожи, красный плоский лишай и псориаз; простой хронический лишай можно отличить от этих состояний при помощи микроскопического исследования соскоба во влажном препарате с гидроксидом калия и биопсии.
Лечение и медицинская помощь
Первичная терапия пациента заключается в его обучении и разъяснении эффектов расчесывания и трения. Вторичное лечение состоит в применении глюкокортикостероидных препаратов (например, триамцинолона ацетонида, флуоцинонида); хирургической пленки, пропитанной флурандренолидом (накладывается утром и меняется на новую пленку вечером, может оказаться более предпочтительной, поскольку окклюзия предотвращает расчесывание). Маленькие зоны поражения можно обколоть (внутриочаговые инъекции) длительно действующим глюкокортикостероидным препаратом, например триамценолона ацетонидом 2,5 мг/мл (разведенным в физиологическом растворе) в дозе 0,3 мл/см2 площади очага поражения; лечение можно повторять каждую 3–4-ю неделю. Пероральный прием антигистаминных препаратов, блокирующих H1-рецепторы, может оказать положительный эффект. Мази также могут быть действенными. Крем с капсаицином местного применения может быть также полезным, но жжение в начале может сделать эту терапию неприемлемой для пациентов.
Ключевые моменты
- Хроническое шелушение приводит к дальнейшему зуду, создавая порочный круг.
- Зуд, сухость, шелушение, гиперпигментированность, лихениеновые бляшки возникают неправильной овальной или угловой формы на ногах, руках, шее и верхней части туловища, а иногда в аногенитальной области.
- Диагноз устанавливается на основе результатов клинических исследований, но исследование влажного препарата с гидроксидом калия и биопсия могут помочь в дифференциальной диагностике.
- Пациенты должны быть осведомлены о замкнутом круге, который начинается с царапин и продолжается зудом; кортикостероиды местного применения и антигистаминные препараты помогают контролировать зуд.


Основные симптомы заболевания простой хронический лишай
Покраснение кожи
(Покраснение, Красная кожа, Румянец, Красные щеки, Покраснение кожи, Гиперемия, Покраснение лица)
Переполнение кровью сосудов, что приводит к покраснению кожи или слизистой
Изменения структуры кожи
(Сухость кожи, Трещины на коже, Эрозии, Снижение эластичнсоти кожи, Уплотнение кожи, Утолщение кожи, Гиперкератоз)
Если на коже стали появляться трещины, эрозии, сухость следует обратиться к дерматологу
Зуд
(Чешится, Кожа чешится, Зудит, Чесотка, Кожный зуд)
Видоизмененное чувство боли, обусловленное раздражением нервных окончаний болевых рецепторов, в совокупностью с другими симптомами может быть признаком заболевания, если симптом возник аномально, обратитесь к врачу
Сухая кожа
(Ксероз кожи)
Сухая кожа может быть симптомом заболевания, обратитесь к дерматологу
Шелушение кожи
(Десквамация, Псориаз, Перхоть, Шелушение, Отшелушивание, Кожа шелушится)
Шелушение кожи нормальный процесс, но патологическое сильное шелушение требует лечения
Уточненные формы заболевания
| (L28.1) Почесуха узловатая |
| (L28.2) Другая почесуха |
Болезни со схожими симптомами
(E11) Инсулиннезависимый сахарный диабет
(N95) Нарушения менопаузы и другие нарушен...
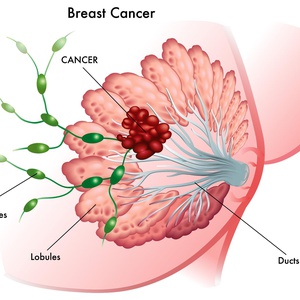
(C50) Рак груди